Questo mese cari lettrici e lettori ci occuperemo di un insolita e fastidiosa sindrome. La Sindrome di Raynaud è un fenomeno poco conosciuto e che consiste in un vasospasmo di parte della mano, in risposta al freddo o ad uno stress emotivo, che provoca una senzazione di dolore ed alterazioni del colorito della pelle reversibili a carico di una o più dita.
Le dita possono apparire di colorito pallido o talvolta violaceo, possono presentare semplicemente un eritema o mostrare una combinazione di essi. Raramente sono interessate dal fenomeno altre parti del corpo come per esempio l’estremità del naso o la lingua.
La prevalenza complessiva è circa del 3-5%; e le donne sono maggiormente colpite rispetto agli uomini e i soggetti giovani sono colpiti più degli anziani.
La sindrome di Raynaud è probabilmente dovuta a un’esagerata risposta alfa2-adrenergica che scatena il vasospasmo; il meccanismo d’azione non è ancora ben definito. Esistono una forma primitiva ed una secondaria.
La forma primitiva della sindrome di Raynaud interessa più dell’80% dei casi ed è quindi prevalente rispetto alla forma secondaria e non risulta essere verosimilmente associata ad altre patologie. Nel rimanente 20% dei pazienti con sintomi di Raynaud, vi è evidenza invece di una malattia sottostante già al momento dell’esordio del fenomeno o diagnosticata successivamente (come per esempio la sclerosi sistemica).
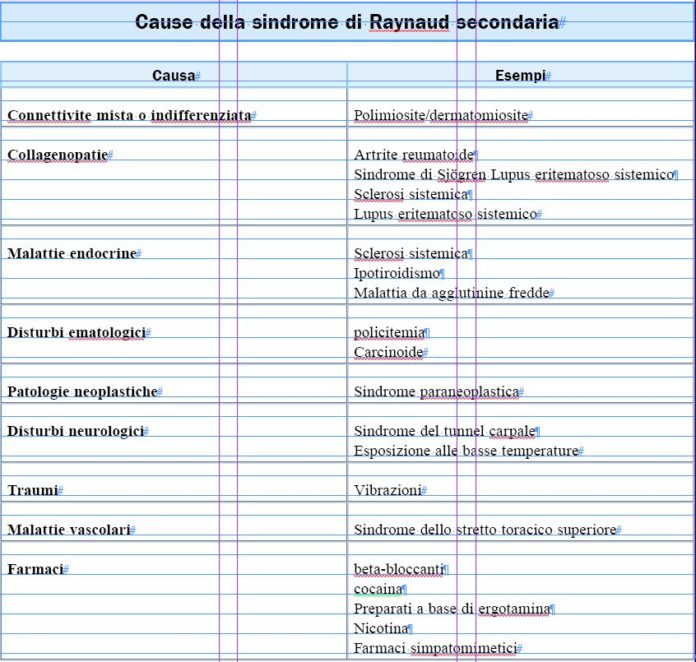
La sindrome di Raynaud secondaria è correlata invece a diverse malattie e situazioni cliniche, in particolare a malattie del tessuto connettivo che possono includere la connettivite mista o indifferenziata, l’artrite reumatoide, la polimiosite/dermatomiosite, la sindrome di Sjögren, il Lupus eritematoso ma anche malattie endocrine come l’ipotiroidismo.
In alto a destra riportiamo la tabella esemplificativa di tutte le possibili cause raggruppate per tipo.
La nicotina è generalmente coinvolta nella sindrome di Raynaud secondaria ma viene spesso trascurata. La sindrome di Raynaud si può accompagnare ma non sempre, ad angina variante emicrania e ipertensione polmonare, indicando che queste patologie condividono un substrato vasospastico comune. È chiaro che lo specialista debba tenere in considerazione questa concomitante sintomatologia, approfondendo con delle indagini specifiche.
Quali sintomi avverte il paziente?
Le variazioni intermittenti del colorito di una o più dita rappresentano tra le più comuni manifestazioni di questa sindrome; ad essa si associano la sensazione di freddo, il dolore urente, le parestesie o di una o più dita sono scatenati dall’esposizione al freddo, da stress emotivi o dalle vibrazioni. Il quadro può regredire rimuovendo lo stimolo. Riscaldando le mani o, immergendole in acqua calda si accelera il ripristino del normale colorito e della sensibilità.
Le variazioni del colorito sono chiaramente distinguibili nelle dita. Possono essere monofasiche (solo pallore o cianosi), bifasiche (cianosi, eritema) o trifasiche (pallore, seguito da cianosi e, dopo riscaldamento, da eritema dovuto all’iperemia reattiva), Le modificazioni colorimetriche interessano spesso entrambe le mani. La sindrome di Raynaud non si verifica mai prossimalmente alle articolazioni metacarpofalangee; colpisce e raramente il pollice e più frequentemente le 3 dita centrali. Il vasospasmo può persistere per minuti o per ore, ma raramente è tanto grave da causare dei danni tissutali nella sindrome di Raynaud primaria.
La sindrome di Raynaud secondaria a una malattia del connettivo può altresì progredire verso quadri piu´complessi come una dolorosa gangrena digitale; la sindrome di Raynaud secondaria alla sclerodermia tende a causare ulcere infette estremamente dolorose alle estremità delle dita.
Criteri per la corretta diagnosi
Molto schematicamente è possibile diagnosticare la sindrome di Raynaud clinicamente. Anche le acrocianosi (cianosi simmetrica delle mani) possono provocare il cambiamento di colore delle dita in risposta al freddo, ma differiscono dalla sindrome di Raynaud in quanto tale cambiamento è persistente, non è facilmente reversibile e non causa alterazioni trofiche, ulcere o dolore.
Le forme primitive e secondarie vengono distinte clinicamente, con il supporto di esami strumentali vascolari ambulatoriali e di esami del sangue di routine. Gli esami ambulatoriali vascolari comprendono la fotopletismografia digitale e la misurazione delle pressioni digitali.
La fotopletismografia si fonda sullo studio della diffusione dei raggi infrarossi nei tessuti, per studiarne l’irrorazione. Si esegue mediante l’uso di un rilevatore periferico, da posizionare sui polpastrelli delle dita delle mani o dei piedi, comprendente una fotocellula e una sorgente luminosa. La fotocellula viene colpita da stimoli riflessi in rapporto al grado di vascolarizzazione del sistema esaminato. L’esame viene effettuato su tutte le dita degli arti superiori o inferiori, prima in condizione basale e successivamente, a seconda della patologia da evidenziare, possono essere effettuati test farmacologici, test fisici, come quelli da riscaldamento o da raffreddamento. L’analisi del sangue primaria è il pannello per le malattie vascolari del collagene (p. es., test per velocità di eritrosedimentazione o proteina C-reattiva, fattore reumatoide, anticorpi anti-DNA, antinucleo e anti-CCP).
I reperti clinici che suggeriscono una sindrome di Raynaud primitiva sono i seguenti:
• Attacchi simmetrici di lieve entità che interessano entrambe le mani
• Età di insorgenza < 40 (75% dei casi)
• Assenza di necrosi tissutale o gangrena
• Assenza di dati anamnestici o fisici che suggeriscano un’altra causa
I reperti clinici che suggeriscono una sindrome di Raynaud secondaria sono i seguenti:
• Gravi attacchi dolorosi che possono essere asimmetrici e unilaterali
• Età d’esordio > 30 anni
• Lesioni ischemiche
• Anamnesi e dati obiettivi che suggeriscano una condizione patologica associata
Esami di laboratorio
Alcuni esami ematochimici vengono praticati per mettere in luce eventuali malattie concomitanti (p. es., VES, Ac antinucleo, fattore reumatoide, Ac anticentromero, Ac anti-SCL-70).
Obiettivi del trattamento terapeutico
• Allontanamento dei fattori scatenanti
• Cessazione del fumo
• Terapia farmacologica con l´uso di Ca-antagonisti o prazosina
Il trattamento della forma primitiva comprende l’evitare condizioni di freddo, la sospensione del fumo, e, qualora lo stress sia un fattore scatenante, le tecniche di rilassamento o il supporto psicologico. Tra i farmaci usati ci sono i Can-tagonisti vasodilatatori (nifedipina a rilascio prolungato, amlodipina, felodipin, o isradipin) sono i più efficaci, seguiti dalla prazosina. Alcune pomate alla nitroglicerina o la pentossifillina possono risultare efficaci. I beta-bloccanti, la clonidina e i preparati a base di ergotamina sono controindicati, poiché provocano vasocostrizione e possono innescare o peggiorare i sintomi. Il trattamento della forma secondaria si concentra sulla cura della patologia sottostante. In questi casi sono indicati anche i Ca-antagonisti e la prazosina. Possono essere necessari antibiotici, analgesici e, occasionalmente, sbrigliamento chirurgico per le ulcere ischemiche. L’aspirina a basso dosaggio può prevenire la trombosi, ma teoricamente può peggiorare il vasospasmo attraverso l’inibizione delle prostaglandine.
La somministrazione EV di prostaglandine (alprostadil, epoprostenolo, iloprost) sembra essere efficace e può essere un’opzione nei pazienti con ischemia delle dita. Tuttavia, questi farmaci non sono ancora disponibili su larga scala e il loro ruolo è ancora da definire.
Un buon inquadramento sarà fatto dallo specialista reumatologo di turno che provvederà attraverso l’esclusione di altre patologie a diagnosticare la sindrome.